Верхушечный инфаркт миокарда на экг. Патологические изменения на экг при инфаркте миокарда
Чтобы установить диагноз “инфаркт миокарда”, используют специальное оборудование – электрокардиограф (ЭКГ). Методика, по которой устанавливается факт данного недуга, достаточно проста и информативна. Отметим, что в медицине используются и портативные варианты данного оборудования, позволяющие распознавать повреждения сердечной мышцы пациента в домашних условиях для контроля состояния здоровья своих близких даже без привлечения дипломированного специалиста. В лечебных заведениях используют многоканальное электрокардиографическое оборудование, которое само расшифровывает полученные данные.
Инфаркт миокарда 2 типа – спазмы и дисфункция кровеносной системы
Особенности кровоснабжения миокарда
 Электрокардиограмма или ЭКГ показывает инфаркт, который может случиться по массе причин
Электрокардиограмма или ЭКГ показывает инфаркт, который может случиться по массе причин В первую очередь, хочется отметить механику кровяного потока. Миокард снабжается кровью из артерий, которые начинаются от расширяющейся начальной части аорты, называемой луковицей. Они наполняются кровью в фазе диастолы, а в другой фазе – систоле – поток крови заканчивается путем прикрытия аортальными клапанами, которые приходят в действие под сокращением самого миокарда.
От левой венечной (коронарной) артерии отходит 2 ветви, которые идут общим стволом до левого предсердия. Их называют передней нисходящей и огибающей ветвью. Данные ветви питают следующие отделы сердца:
- левый желудочек: задние части и переднебоковые;
- левое предсердие;
- от правого желудочка частично переднюю стенку;
- 2/3 части от межжелудочковой перегородки;
- АВ-узел.
Правая коронарная артерия (ПК) берет свое начало оттуда же, откуда и левая. Далее она идет по венечной борозде, проходя ее и огибая правый желудочек (ПЖ), переходит на заднюю сердечную стенку и подпитывает заднюю межжелудочковую борозду.
Кровь, идущая по данной артерии, позволяет функционировать следующим участкам:
- правое предсердие;
- задняя стенка ПЖ;
- часть левого желудочка;
- 1/3 межжелудочковой перегородки (МЖП).
От правой ВА отходят диагональные «магистрали» крови, которые подпитывают части сердца:
- переднюю стенку ЛЖ;
- 2/3 МЖП;
- левое предсердие(ЛП).
В половине случаев от венечной артерии отходит еще одна диагональная ветвь, а в другой половине – срединная.
Есть несколько разновидностей коронарного кровоснабжения:
- В 85 процентах случаев задняя стенка снабжается от правой КА.
- В 7-8% – от левой КА.
- Равномерное снабжение кровью от правой и от левой КА.
При грамотном «чтении» кардиограммы, полученной при инфаркте миокарда, нужно разглядеть все признаки, понимать проходящие в сердце процессы, точно их интерпретировать. Есть два типа признаков инфаркта: прямой и реципрокный.
К прямым признакам относят регистрируемые электродом. Обратные признаки (реципрокные) идут как противоположные прямым признакам, регистрируют некроз обратной сердечной стенки. При анализе электрокардиограммы больного важно знать.что такое патологический зубец Q и патологический подъем сегмента ST.
Зубец Q называют патологическим в следующих условиях:
- Имеется в отведениях V1-V.
- В отведениях грудных V4-V6 на 25 процентов превышает высоту R.
- В I и II на 15% превышает R.
- В III превышение от R составляет 60%.
- Во всех V-отведениях сегмент выше на 1 мм от изолинии, кроме грудного.
- В грудных отведениях 1-3 сегмент превышен на 2,5 мм от изолинии, а в 4-6 отведениях на высоту более 1 мм.
Для предотвращения расширения площади некроза нужна своевременная и постоянная диагностика инфаркта миокарда.
 Таблица показывает, как выглядит перечень данных работы сердечной мышцы и описание стадии некроза к ним
Таблица показывает, как выглядит перечень данных работы сердечной мышцы и описание стадии некроза к ним Инфаркт миокарда на ЭКГ: расшифровка
 На фото показан ЭКГ по инфаркту миокарда
На фото показан ЭКГ по инфаркту миокарда Чтобы расшифровать полученные кардиографом данные, нужно знать определенные нюансы. На записанном листе бумаги отчетливо наблюдаются сегменты с зубцами и без. Они обозначаются латинскими буквами, которые отвечает за снятые данные с одного из отделов сердечной мышцы. Данные зубцы являются ЭКГ показателями, критериями инфаркта миокарда.
- Q – показывает раздражение желудочковых тканей;
- R – верхушки сердечной мышцы;
- S – позволяет анализировать степень раздражения стенок межжелудочковой перегородки. Вектор S направлен обратно вектору R;
- T – «отдых» желудочков сердечной мышцы;
- ST – время (сегмент) «отдыха».
Чтобы снять данные с разных участков сердечной мышцы используют, как правило, 12 электродов. Для регистрации инфаркта значимыми считаются электроды, установленные на левую часть груди (фиксируют к отведениям V1-V6).
При «чтении» полученной диаграммы врачи используют методику вычисления длины между колебаниями. Получив данные, можно сделать анализ ритма биения сердца, при этом зубцы обозначают то, с какой силой сердце сокращается. Для определения нарушений нужно использовать следующий алгоритм:
- Проанализировать данные по ритму и сокращениям сердечной мышцы.
- Провести расчет длины между колебаниями.
- Высчитать электрическую ось сердца.
- Изучить комплекс показаний под значениями Q, R, S.
- Провести анализ ST-сегмента.
Внимание! Если произошел приступ инфаркта миокарда без подъема сегмента ST, то причиной тому могли стать разрывы образованной жировой бляшки в кровеносном сосуде. Это приводит к активному свертыванию крови с образованием тромба.
Признаки инфаркта миокарда на ЭКГ
Инфаркт миокарда имеет проявления в разной степени сложности. Существует 4 типа (стадии) инфаркта миокарда, которые можно проследить на кардиограмме пациента.
Острейшая стадия
 Проявления зарождения некроза можно понять по боли в груди
Проявления зарождения некроза можно понять по боли в груди Первая стадия может длится до трех суток, являясь острейшей во всем протекании недуга. В начальные этапы первой стадии инфаркта миокарда формируется некроз – поврежденный участок, который может быть двух типов: трансмуральный и интрамуральный инфаркт миокарда. ЭКГ в этот период содержит следующие изменения в показаниях работы сердца:
- Сегмент ST приподнятый, образует выпуклую дугу – элевация.
- Сегмент ST совпадает с положительным зубцом T – монофаза.
- В зависимости от тяжести некроза зубец R будет уменьшаться в высоте.
А реципрокные изменения, соответственно, заключаются в увеличении зубца R.
Острая стадия
 Разновидности стадий инфаркта: от второго начинаются более длительные этапы болезни
Разновидности стадий инфаркта: от второго начинаются более длительные этапы болезни После этого идет вторая стадия, способная продлиться 2-3 недели. Происходит уменьшение очага некроза. В этом время проявляются ЭКГ-признаки инфаркта миокарда и ишемии вследствие погибших кардиомиоцитов в острый период инфаркта миокарда. На ЭКГ в острый период отмечаются следующие показания электронных датчиков:
- Сегмент ST приближен к изолинии в сравнении с данными, полученными на первой стадии, но он все еще находится выше нее.
- Формируются патологии QS и QR при транс- и нетрансмуральных повреждениях сердечной мышцы, соответственно.
- Формируется отрицательный симметричный зубец T.
Реципрокные изменения противоположны: зубец T увеличивается в высоту, а ST сегмент поднимается к изолинии.
Подострая стадия инфаркта миокарда
Длительность третьей по последовательности стадии еще больше – до 7-8 недель. В это время болезнь начинает стабилизироваться, некроз наблюдается в истинных размерах. В данном периоде показания инфаркта на ЭКГ следующие:
- Сегмент ST выравнивается с изолинией.
- Патологии QR и QS сохраняются.
- Зубец T начинает углубляться.
Рубцевание
Последний этап протекания инфаркта миокарда, начинающийся с 5 недели. Подобное название этап получил из-за того, что на месте некроза начинает образовываться рубец. Данный рубцующийся участок не имеет электрической и физиологической активности. Признаки рубцевания отображаются на ЭКГ следующими признаками:
- Патологический зубец Q в наличии. Стоит помнить, что при транс- и нетрансмуральных недугах наблюдаются патологии комплексов QS и QR, соответственно.
- Сегмент ST выровнен с изолинией.
- Зубец T является положительным, сниженным или выровненным (сглаженным).
В этот период патологические зубцы могут полностью исчезнуть и по ЭКГ нельзя будет выявить произошедший инфаркт.
Как распознать точное место некроза
 Локализация покажет по ЭКГ
Локализация покажет по ЭКГ Чтобы выявить локализацию некроза (инфаркта миокарда) на ЭКГ, необязательно проводить дополнительные обследования. Кардиограмма при инфаркте сможет обеспечить достаточную информацию, чтобы выявить предполагаемую область. При этом кардиограмма сердца будет слегка отличаться.
Еще на показания электрообрудования влияют следующие факторы:
- время начала заболевания;
- глубина поражения;
- обратимость некроза;
- локализация инфаркта миокарда;
- сопутствующие нарушения.
Классифицируя инфаркт по локализации, можно выделить следующие возможные случаи протекания болезни:
- инфаркт передней стенки;
- задней стенки;
- перегородочный;
- боковой;
- базальный.
Определение и классификация зоны поражения помогает оценить сложность и выявить осложнения болезни. Например, если поражение затронуло верхнюю часть сердечной мышцы, то оно не будет распространяться, так как она изолирована. Поражение правого желудочка встречается очень редко к тому же имеет свои особенности при лечении.
К примеру, переднеперегородочный инфаркт на ЭКГ выглядит следующим образом:
- Остроконечные зубцы T в 3-4 отведениях.
- Q – 1-3.
- Сегмент ST имеет подъем в 1-3 сегменте.
Классификация инфаркта миокарда по ВОЗ
 От степени сложности заболевания зависят методы и срок проведения лечения
От степени сложности заболевания зависят методы и срок проведения лечения Чтобы классифицировать инфаркт миокарда, используют классификацию ВОЗ. Отличает эти нормы то, что применяются они только для классификации крупноочаговых повреждений, потому по этим нормам легкие формы протекания болезни не рассматриваются.
По данной классификации выделяются следующие типы повреждения:
- Спонтанный. Происходит из-за разрушения холестериновой бляшки, эрозии тканей.
- Вторичный. Кислородная недостаточность, вызванная перекрытием кровеносного сосуда тромбом или спазмом.
- Внезапная коронарная смерть. При данном инфаркте происходит полное нарушение сократительной способности сердца с его остановкой.
- Чрескожное коронарное вмешательство. Причиной становится хирургическое вмешательство, приводящее к повреждениям сосудов или сердечной мышцы.
- Тромбоз стента.
- Осложнение шунтирования аорты.
Используя данную квалификацию, можно определить степень некроза и породившие его причины. Как правило, применяется для сложных форм инфаркта, так как легкие можно определить по срокам поражения и локализации.
Классификация по сроку
Чтобы выявить сложность поражения, необходимо правильно установить сроки протекания болезни. Как правило, первично определяют это из анамнеза пациента, который содержит карта вызова, и после проведения начального обследования. Но они позволяют лишь оказать первую помощь и выполнить процедуры до полного выявления диагноза.
Этапы инфаркта по сроку:
- Продромальный. Предынфарктное состояние, когда начинают проявляться симптомы. Длительность может достигать до месяца.
- Острейший. В данном периоде протекает болезнь с образованием некроза. Длительность около 2 часов.
- Острый. Происходит развитие некроза в течение 10 дней, которое может протекать с полным омертвлением некоторых участков.
- Подострый. До пятой недели от начала развития болезни. В данном этапе протекания болезни некрозные участки начинают рубцеваться.
- Послеинфарктный период протекает с адаптацией сердечных мышц к новым условиям функционирования и с полным формированием рубца. Может продлиться до полугода.
После того как реабилитационный период пройден, изменения на ЭКГ исчезают, остаются признаки хронической ишемии.
Электрокардиографии (ЭКГ) принадлежит важная роль в постановке диагноза инфаркта миокарда. Методика проста и информативна. Современные портативные аппараты позволяют снимать ЭКГ в домашних условиях, в заводском здравпункте. А в лечебных учреждениях появилась многоканальная техника, которая проводит исследование за считанные минуты, помогает в расшифровке.
ЭКГ при инфаркте миокарда служит для врача бесспорным авторитетным доказательством. Инфарктоподобные изменения возможны и случаются при острых панкреатитах, холециститах, но в таких случаях лучше ошибиться и начать лечение.
Характер ЭКГ, отражающей разность потенциалов между здоровой и пораженной тканью, меняется в зависимости от течения патологического процесса в тканях. Поэтому важными оказываются результаты повторных исследований.
Для расшифровки ЭКГ необходимо учесть множество параметров
Какая информация заключена в методике ЭКГ?
100 лет назад разработан способ записи электрических изменений в мышце сердца. Электрокардиография - метод, позволяющий записать токи действия, возникающие в работающем сердце. При их отсутствии стрелка гальванометра пишет прямую линию (изолинию), а в разные фазы возбуждения клеток миокарда вырисовываются характерные зубцы с направлением вверх или вниз. Происходящие в ткани сердца процессы называются деполяризацией и реполяризацией.
Подробнее о механизмах сокращения, изменениях деполяризации и реполяризации вам расскажет .
Запись ЭКГ проводится в трех стандартных отведениях, трех усиленных и шести грудных. При необходимости добавляются специальные отведения для исследования задних отделов сердца. Каждое отведение фиксируется своей линией и используется в диагностике поражения сердца. В комплексной ЭКГ имеются 12 графических изображений, каждое из которых обязательно изучается.
Всего на ЭКГ выделяют 5 зубцов (P, Q, R, S, T), редко появляется добавочный U. Они направлены в норме обязательно в свою сторону, имеют ширину, высоту и глубину. Между зубцами располагаются интервалы, которые тоже измеряются. Кроме того, фиксируется отклонение интервала от изолинии (вверх или вниз).
Каждый из зубцов отражает функциональные возможности определенного отдела сердечной мышцы. Учитывается соотношение между отдельными зубцами по высоте и глубине, направлению. Полученная информация позволяет установить отличия нормальной работы миокарда от измененной ЭКГ различными заболеваниями.
Особенности ЭКГ при инфаркте миокарда позволяют выявить и зарегистрировать важные для диагностики и последующей терапии признаки заболевания.
Что указывает на период и давность заболевания
Острый инфаркт при типичном течении проходит 3 периода развития. Каждый из них имеет свои проявления на ЭКГ.

1 и 2 - указывают на острый период, с 3 образуется зона некроза, далее показано постепенное рубцевание, 9 - полное восстановление, 10 - остается рубец
Ранний период - первые 7 дней, подразделяется на такие стадии:
- стадию ишемии (обычно первые 2 часа) - над очагом появляется высокий зубец Т;
- стадию повреждения (от суток до трех) - поднимается интервал ST и зубец Т опускается вниз, важно, что эти изменения обратимы, с помощью лечения еще можно остановить поражение миокарда;
- образование некроза - появляется расширенный и глубокий зубец Q, R значительно снижается. Очаг некроза окружен зоной повреждения и ишемии. Насколько они велики, указывает распространение изменений в разных отведениях. За счет повреждений инфаркт может увеличиться. Поэтому лечение направлено на помощь клеткам в этих зонах.
Одновременно возникают различные нарушения ритма, поэтому от ЭКГ ожидают выявления первых симптомов аритмии.
Подострый - от 10 дней до месяца, ЭКГ постепенно приходит в норму, интервал ST опускается на изолинию (врачи кабинета функциональной диагностики говорят «садится»), а на месте некроза формируются признаки рубца:
- Q уменьшается, может полностью исчезнуть;
- R растет до своего прежнего уровня;
- остается только отрицательный Т.
Период рубцевания - с месяца и больше.
Таким образом, по характеру ЭКГ врач может установить давность появления заболевания. Некоторые авторы выделяют отдельно формирование кардиосклероза на месте перенесенного инфаркта.
Как определяют расположение инфаркта
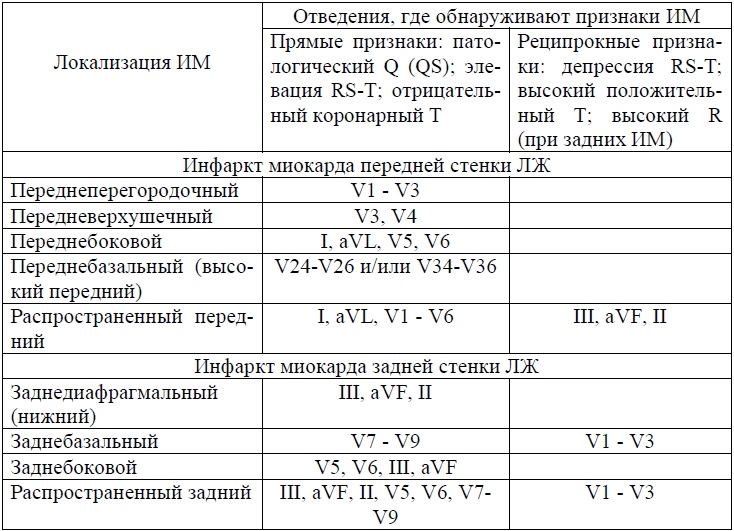
В большинстве случаев ишемии инфаркт находится в миокарде левого желудочка, правосторонняя локализация встречается намного реже. Выделяют поражение передней, боковой и задней поверхности. Они отражаются в разных отведениях ЭКГ:
- при переднем инфаркте все характерные признаки проявляются в грудных отведениях V1, V2, V3, 1 и 2 стандартных, в усиленном AVL;
- инфаркт боковой стенки изолированно встречается редко, чаще распространяется из передней или задней стенки левого желудочка, характеризуется изменениями в отведениях V3, V4, V5, в сочетании с 1 и 2 стандартными и усиленным AVL;
- задний инфаркт подразделяется на: нижний (диафрагмальный) - патологические изменения обнаруживаются в усиленном отведении AVF, втором и третьем стандартных; верхний (базальный) - проявляется увеличением зубца R в отведениях слева от грудины, V1, V2, V3, зубец Q бывает редко.
Инфаркты правого желудочка и предсердий встречаются очень редко, обычно они «прикрыты» симптоматикой поражения левого отдела сердца.

Использован 4-хканальный аппарат, он сам подсчитывает частоту ритма
Можно ли узнать, насколько обширна зона повреждения сердца
О распространенности инфаркта судят по выявлению изменений в отведениях:
- мелкоочаговый инфаркт проявляется только отрицательным «коронарным» Т и смещении интервала ST, патологии R и Q не наблюдается;
- распространенный инфаркт вызывает изменения во всех отведениях.
Диагностика глубины некроза миокарда
В зависимости от глубины проникновения некроза выделяют:
- субэпикардиальную локализацию - зона поражения расположена под наружным слоем сердца;
- субэндокардиальную - некроз локализуется рядом с внутренним слоем;
- трансмуральный инфаркт - поражает всю толщину миокарда.
При расшифровке ЭКГ врач обязательно указывает предполагаемую глубину поражения.
Сложности ЭКГ-диагностики
На расположение зубцов и интервалов оказывают влияние разные факторы:
- полнота пациента изменяет электрическую позицию сердца;
- рубцовые изменения после ранее перенесенного инфаркта не позволяют выявить новые;
- нарушение проводимости в виде полной блокады по ходу левой ножки пучка Гиса делает невозможным диагностику ишемии;
- «застывшая» ЭКГ на фоне развивающейся аневризмы сердца не показывает новой динамики.
Современные технические возможности новых аппаратов ЭКГ позволяют упростить расчеты врача (они делаются автоматически). Холтеровское мониторирование дает непрерывную запись в течение суток. Кардиомониторное наблюдение в палате со звуковым сигналом тревоги позволяет быстро реагировать на изменения сердечных сокращений.
Диагноз ставит врач, учитывая клинические симптомы. ЭКГ - вспомогательный метод, который может стать главным в решающих ситуациях.
В данной публикации хотелось бы рассказать о таком нужном и эффективном методе диагностирования, как ЭКГ при инфаркте миокарда. После ознакомления с предоставленной информацией, каждый желающий сможет определить инфаркт на ЭКГ, а также его стадию, степень поражения.
Многие, столкнувшись с данного рода заболеванием, все чаще понимают, что инфаркт миокарда является одним из страшных и популярных патологий сердца, последствия которого могут привести к большим неприятностям со здоровьем в целом, не исключая летальный исход.
Во время проявления симптомов, многие, начитавшись информации из многих источников, часто путают симптоматику инфаркта со стенокардией. Чтобы не наделать собственноручных ошибок, следует при первых же симптомах обратиться в больницу, где специалисты смогут определить точное состояние сердца с помощью ЭКГ.
Что такое инфаркт и его разновидности
Инфаркт миокарда - один из клинических типов ИБС, которое протекает с формированием ишемического омертвения участка миокарда, приводящего впоследствии к абсолютной или относительной недостаточности его кровоснабжения.
Важно! ЭКГ во время инфаркта является одним из главных типов диагностирования и определения признаков заболевания. При первых симптомах инфаркта миокарда, необходимо сразу же обратиться к кардиологу для прохождения ЭКГ – теста в первые 60-120 минут, которые очень важны!
К главным причинам прихода к врачу можно считать:
- Отдышка;
- Болевые синдромы за грудиной;
- Недомогание;
- Частый пульс при прослушивании, а также возможны непостоянные ритмы работы сердца;
- Чувство страха, при этом проявляется сильное потовыделение.
Следует знать! Инфаркт миокарда – первый признак развития на фоне артериальной гипертензии, сильного снижения или повышения глюкозы, а также на фоне атеросклероза, курения, лишнего веса или малоподвижного образа жизни.
Провоцируют инфаркт следующие факторы:
- Частое волнение, депрессии, стрессы, переживания;
- Работа, связанная с физическими нагрузками или спортивной деятельностью (тяжелоатлеты);
- Оперативные вмешательства;
- Частые перепады атмосферного давления.

Для обеспечения своего здоровья и своей жизни, при первых признаках, следует пройти диагностирование. С помощью ЭКГ при формировании инфаркта, специалист будет использовать специальные электроды, присоединяющиеся к кардиограммному аппарату, после чего будут происходить определенного рода сигналы от сердечной мышцы. Для проведения обычного ЭКГ следует использовать 6 датчиков, в том случае, когда речь идет об определении по ЭКГ инфаркта – целых 12.
Разновидности ИМ
Патология ИМ возможна в большинстве форм, но ЭКГ при исследовании данного органа может выявить только следующие:
- Трансмуральный инфаркт (обладает показателями крупноочагового омертвения стенок левого желудочка сердца, которое может достигнуть до 55- 70% пораженности);
- Субэндокардиальный (в 90% случаев протекает обширно, при ЭКГ зачастую проявляются размытые грани пораженного участка миокарда, что приносит сложность для УЗИста в видении данной проблемы);
- Интрамуральный (считается одним из мелкоочаговых типов патологий).

Согласно выявленным симптоматикам, можно выделить следующие формы ИМ:
- Ангинозный – один из часто выраженных типов инфаркта. Проявляет себя сильной болью за грудью, которая зачастую отдает в левую верхнюю часть тела (лицо, рука, подреберная часть). Пациент ощущает недомогание, вялость, резкое ухудшение общего состояния, потливость.
- Астматический – проявляет себя отдышкой, нехваткой кислорода для вдоха. При данных симптомах у взрослых и пожилых людей, это говорит о том, что уже был перенесен ИМ;
- Гастралгический – неприятная локализация болевых ощущений в верхней части живота. Также может быть неприятное чувство стягивания в лопатках, спине. Все это вызывает икоту, чувство тошноты, «раздувание» живота, боли в некоторых областях кишечника.
- Цереброваскулярный - проявляет себя головокружением, сильными болями в висках и затылочной части, тошнотой, рвотой. Диагноз данного типа может быть определен только с помощью ЭКГ.
- Аритмический – постоянное ощущение, что пульс пропадает, либо временно отсутствует. Может быть предобморочное состояние, сильная головная боль, резкое снижение АД.
- Малосимптомный – локализация инфаркта заключена в резкой слабости и нехватке дыхания.
Следует помнить! Для лучшего распознавания данных симптомов, следует незамедлительно снять ЭКГ.
Родь ЭКГ при исследовании инфаркта миокарда
ЭКГ является неотъемлемой частью при распознавании того или иного симптома ИМ, а ее методика проведения диагностирования проста и много объясняет, как для кардиологов, так и для врачей. Благодаря новейшим технологиям, у каждого есть шанс быстро и эффективно провести диагностирование сердца и выявление патологий инфаркта, как в домашних условиях, так и в специально отведенных учреждениях.
Любая проведенная ЭКГ – прямое доказательство существования того или иного заболевания у человека для врачей. ИМ легко спутать с панкреатитом, холециститом, поэтому электрокардиограмму нужно проводить незамедлительно.
Хотя следует заметить следующий факт - практически в 8-9% проведения данного диагностирования, могут быть неверные данные. Поэтому, для более точного выявления той или патологии, ЭКГ должна быть проведена несколько раз, так же как и расшифровка.
Обзор инфаркта на ЭКГ
Проведение ЭКГ при развитии острого нарушения кровотока в миокарде – та самая неотъемлемая часть исследования органа. Расшифровка диагностирования возрастает в несколько раз во время первых нескольких часов формирования ИМ, ведь именно в это время и начинают проявлять себя симптомы данного заболевания.
На пленке при первых стадиях развития заболевания, можно наблюдать только первоначальные нарушения кровоснабжения, и то только в том случае, что эти нарушения выявились во время произведения электрокардиограммы. На фото это выражено, как изменения в сегменте S – T.
Представим вам визуальные показатели изменения зубцов ЭКГ:

Данного рода отклонения на электрокардиограмме связаны с 3 факторами, протекающими в инфарктной области, тем самым подразделяя на некие зоны:
- Омертвение тканей – но только при развитии Q-инфаркта;
- Нарушение целостности клеток, что впоследствии грозит омертвением;
- Недостаточное количество кровеносного потока, что вполне восстановимо.
Имеются определённые признаки того, что при описании ЭКГ выявлено развитие ИМ:
- Зубец R (зR) имеет небольшой размер либо полностью отсутствует;
- зубец Q (зQ) глубокий;
- зубец Т (зТ) отрицательный;
- сегмент S – T находится ниже, чем изолиния.

Временные стадии развития инфаркта на кардиограмме
Таблица стадий формирования ИМ
ЭКГ признаки в зависимости от размера очага
| Тип инфаркта | Подвиды | Признаки ЭКГ |
| Q-инфаркт | Трансмуральный (циркулярный) - поражение происходит по всей сердечной стенке | Нет зR
зQ – глубокий сегмент S – T находится намного выше, чем изолиния, сливаясь с зТ во время подострого типа инфаркта – зТ отрицательный |
| Субэпикардиальный –поражение происходит рядом с наружной оболочкой | Зубец R – доовольно увеличен, зТ в этот период становится отрицательным, находясь в подострой стадии |
|
| Интрамуральный – поражение происходит внутри сердечного мышечного слоя | Патологий не происходит в зубцах R, Q сегмент S – T без видимых изменений зТ отрицательный |
|
| Субэндокардиальный – поражение рядом с внутренней оболочкой мышцы | Патологий не происходит в зубцах R, Q и Т сегмент S – T находиться ниже изолинии минимум на 0,02 mV |

Изменения при ЭКГ во время разного положения ИМ
Для того чтобы точно установить диагноз, специалист должен использовать для ЭКГ все двенадцать электродов. Представим это в виде фото:
А в зависимости от положения очага поражения, заболевание на пленке отображается по-разному. Рассмотрим типы инфарктов.
Переднеперегородочный Q- инфаркт
| Отведения | Признаки патологий |
| Стандарт. I, II и от левой руки | зQ – глубокий сегмент S – T медленно повышается над изолинией зТ - положительный, при этом становится рядом с сегментом |
| Стандарт. III и от правой ноги | сегмент S – T медленно понижается над изолинией зТ в этот период становится отрицательным |
| Грудные I-III (во время перехода на верх, IX грудной) | Без зR, а вместо него имеется QS сегмент S – T находиться выше изолинии минимум на 1,8-2,8 мм |
| От правой руки и грудные (IX-VI) | зТ – плоский сегмент S – T находиться в нижней части изолинии минимум на 0,02 mV смещается |

Боковой ИМ
Отведение – стандарт. III от левой руки, правой ноги и грудные V-VI
Признаки патологий - зQ – глубокий, расширенный, сегмент S – T медленно повышается над изолинией.
Передне–задний Q-инфаркт
Отведение – стандарт. III от левой руки, правой ноги и грудные III - VI
Признаки патологий - зQ – глубокий, расширенный, сегмент S – T значительно повышается над изолинией, при этом зТ положительный, сливаясь с сегментом.

Заднедиафрагмальный
Q-инфаркт передний субэндокардиальный
Задний субэндокардиальный не Q-инфаркт
Отведение стандарт. II,III, от правой ноги, грудные V-VI.
Признаки патологий - з R – уменьшен, зТ – положительный, затем происходит небольшое снижение сегмента, без зубца Q.
Сложности при проведении ЭКГ
Расположение зубцов и промежутков могут провоцировать следующие факторы:
- при лишнем весе больного может быть изменена электропозиция сердца;
- рубцы на сердце при ранее перенесенном ИМ, не дают выявить новые изменения;
- выявить ИБС практически невозможно при нарушениях проводимости в виде блокады по ходу левой ножки пучка Гиса;
- «застывшая» ЭКГ при аневризме не даст выявить новые изменения в работе сердца.
С помощью ЭКГ есть шанс определить локализацию ишемии. Представим вам таблицу:

В заключение хотелось напомнить, что в современном мире, благодаря инновационным технологиям, определить инфаркт на ЭКГ довольно легко и быстро. Также эффективно можно и расшифровать все показатели, выявленные на изоленте, фиксирую работе сердечной мышцы в течение 24 и более часов. В усовершенствованных палатах имеется кардиомониторное наблюдение, а также звуковые сигналы тревоги, что позволяет врачам при серьезных изменениях сразу же среагировать на ситуацию, оказав быстро необходимую помощь.
Инфаркт миокарда: общие принципы ЭКГ диагностики.
При инфаркте (некрозе) мышечные волокна погибают. Некроз, как правило, обусловлен тромбозом коронарных артерий или их длительным спазмом, или стенозирующим коронаросклерозом. Зона некроза не возбуждается и не образует ЭДС. Некротический участок как бы пробивает окно внутрь сердца, и при трансмуральном (на всю глубину) некрозе на субэпикардиальную зону проникает внутриполостной потенциал сердца.
В абсолютном большинстве случаев у человека поражаются артерии, питающие левый желудочек, и потому инфаркты возникают в левом желудочке. Инфаркт правого желудочка возникает несравнимо реже (менее 1%случаев).
Электрокардиограмма позволяет не только диагностировать инфаркт (некроз) миокарда, но и определить его локализацию, величину, глубину некроза, стадию процесса и некоторые осложнения.
При резком нарушении коронарного кровотока в мышце сердца последовательно развиваются 3 процесса: гипоксия (ишемия), повреждение и, наконец, некроз (инфаркт). Длительность предварительных инфаркту фаз зависит от многих причин: степени и скорости нарушения кровотока, развития коллатералей и др. но обычно они длятся от нескольких десятков минут, до нескольких часов.
Процессы ишемии и повреждения изложены в на предыдущих страницах пособия. Развитие некроза сказывается на сегменте QRS электрокардиограммы.
Над участком некроза активный электрод регистрирует патологический зубец Q (QS).
Напомним, что у здорового человека в отведениях, отражающих потенциал левого желудочка (V5-6, I, aVL), может регистрироваться физиологический зубец q, отражающий вектор возбуждения перегородки сердца. Физиологический зубец q в любых отведениях, кроме aVR, не должен быть более 1/4 зубца R, с которым он записан, и продолжительнее 0.03 с.
При возникновении трансмурального некроза в мышце сердца над субэпикардиальной проекцией некроза регистрируется внутриполостной потенциал левого желудочка, который имеет формулу QS, т.е. представлен одним большим отрицательным зубцом. Если, наряду с некрозом, имеются и функционирующие волокна миокарда, то желудочковый комплекс имеет формулу Qr или QR. причем чем больше этот функционирующий слой, тем выше зубец R. Зубец Q в случае некроза имеет свойства зубца некроза: более 1/4 зубца R по амплитуде и продолжительнее 0.03с.
Исключением является отведение aVR, в котором в норме регистрируется внутриполостной потенциал, и потому ЭКГ в этом отведении имеет формулу QS, Qr или rS.
Еще одно правило: зубцы Q раздвоенные или имеющие зазубрины чаще всего патологические и отражают некроз (инфаркт миокарда).
Посмотрите на анимациях формирование электрокардиограммы при трех последовательных процессах: ишемии, повреждении и некрозе
Ишемия:
Повреждение:

Некроз:

Итак, на основной вопрос диагностики некроза (инфаркта) миокарда получен ответ: при трансмуральном некрозе электрокардиограмма в отведениях, которые находятся над зоной некроза, имеет формулу желудочного комплекса QS ; при нетрансмуральном некрозе желудочковый комплекс имеет вид Qr или QR .

Еще одна важная закономерность характерна для инфаркта: в отведениях, находящихся в зоне противоположной от очага некроза, регистрируются зеркальные (реципрокные, дискардантные) изменения — зубцу Q соответствует зубец R, а зубцу r(R) — зубец s(S). Если над зоной инфаркта сегмент ST приподнят дугой вверх, то на противоположных участках он опущен дугой вниз (См. рисунок).
Локализация инфаркта.
Электрокардиограмма позволяет различать инфаркт задней стенки левого желудочка, перегородки, передней стенки, боковой стенки, базальной стенки левого желудочка.
Ниже приведена таблица диагностики разной локализации инфаркта миокарда по 12 отведениям, входящим в стандарт электрокардиографического исследования.
+ Средства лечения
Инфаркт миокарда
Различные отведения ЭКГ в топической диагностике очаговых изменений миокарда. На всех этапах развития ЭКГ, начиная с применения В. Эйнтговеном (1903) трех классических (стандартных) отведений, исследователи стремились дать практическим врачам простой, точный и наиболее информативный метод регистрации биопотенциалов сердечной мышцы. Постоянный поиск новых оптимальных методик регистрации электрокардиограммы привел к значительному увеличению отведений, число которых продолжает возрастать.
В основу регистрации стандартных отведений ЭКГ положен треугольник Эйнтговена, углы которого образуют три конечности: правая и левая руки и левая нога. Каждая сторона треугольника образует ось отведения. Первое отведение (I) формируется за счет разности потенциалов между электродами, наложенными на правую и левую руки, второе (II)—между электродами правой руки и левой ноги, третье (III) —между электродами левой руки и левой ноги.
При помощи стандартных отведений можно выявлять очаговые изменения как в передней (I отведение), так и в задней стенке (III отведение) левого желудочка сердца. Однако, как показали дальнейшие исследования, стандартные отведения в ряде случаев либо совсем не выявляют даже грубых изменений миокарда, либо изменения графики отведений приводят к ошибочной диагностике очаговых изменений. В частности, изменения в базально-боковых отделах левого желудочка не всегда отражаются в I отведении, базально-задних — в III отведении.
Глубокий зубец Q и отрицательный зубец Т в III отведении могут быть и в норме, однако на вдохе эти изменения исчезают или уменьшаются, отсутствуют в таких дополнительных отведениях, как avF, avL, D и Y. Отрицательный зубец Т может быть выражением гипертрофии и перегрузки, в связи с чем заключение дается по совокупности изменений, обнаруживаемых в различных отведениях электрокардиограммы.
Поскольку регистрируемый электрический потенциал увеличивается по мере приближения электродов к сердцу, а форма электрокардиограммы в большей мере определяется электродом, расположенным на грудной клетке, то вскоре за стандартными стали применять .
Принцип регистрации этих отведений заключается в том, что дифферентный (основной, регистрирующий) электрод располагается м грудных позициях, а индифферентный — на одной из трех конечностей (на правой или левой руке, или левой ноге). В зависимости пт расположения индифферентного электрода различают грудные отведения CR, CL, CF (С — chest — грудь; R — right — правый; L — link —левый; F — foot — нога).
Особенно длительное время в практической медицине пользовались CR-отведениями. При этом один электрод помещали на правую руку (индифферентный), а другой (дифферентный, регистрирующий) в области груди в позициях от 1 до 6 или даже до 9 (CR 1-9). В I-й позиции дифферентный электрод накладывали на область четвертого межреберья по правому краю грудины; во 2-й позиции — па четвертое межреберье по левому краю грудины; в 3-й позиции — посередине линии, соединяющей 2-ю и 4-ю позиции; в 4-й позиции — на пятое межреберье по срединно-ключичной линии; в 5-й, 6-й и 7-й позициях — по передней, средней и задней подмышечных линиях на уровне 4-й позиции, в 8-й и 9-й позициях — по среднелопаточной и паравертебральной линиям на уровне 4-й позиции. Эти позиции, как это будет видно ниже, сохранились и в настоящее время и применяются для регистрации ЭКГ по Вильсону.
Однако в дальнейшем было установлено, что как сам индифферентный электрод, так и место расположения его на различных конечностях оказывают влияние на форму электрокардиограммы.
Стремясь свести к минимуму влияние индифферентного электрода, Ф. Вильсон (1934) объединил три электрода от конечностей в один и подключил его к гальванометру через сопротивление 5000 Ом. Создание такого индифферентного электрода с «нулевым» потенциалом позволило Ф. Вильсону разработать однополюсные (униполярные) отведения от грудной клетки и конечностей. Принцип регистрации этих отведений заключается в том, что вышеупомянутый индифферентный электрод подсоединяется к одному полюсу Гальванометра, а к другому полюсу подключается дифферентный электрод, который накладывается в перечисленных выше грудных позициях (V 1-9 . где V — volt) или на правую руку (VR), левую руку (VL) и левую ногу (VF).
При помощи вильсоновских грудных отведений можно определить локализацию поражений миокарда. Так, отведения V 1-4 отражают изменения в передней стенке, V 1-3 — в переднесептальной области, V 4 — в области верхушки, V 5 — в передней и частично в боковой стенке, V 6 — в боковой стенке, V 7 — в боковой и частично в задней стенке, V 8-9 —в задней стенке и межжелудочковой перегородке. Однако отведения V 8-9 широко не применяются из-за неудобства наложения электродов и малой амплитуды зубцов электрокардиограммы. Не нашли практического применения и отведения от конечностей по Вильсону из-за низкого вольтажа зубцов.
В 1942 г. отведения от конечностей по Вильсону были модифицированы Е. Гольбергером, предложившим в качестве индифферентного электрода использовать объединенный в один узел провод от двух конечностей без дополнительного сопротивления, а свободный провод от третьей конечности является дифферентный электродом. При этой модификации амплитуда зубцов увеличилась в полтора раза по сравнению с одноименными отведениями по Вильсону. В связи с этим отведения по Гольбергеру стали называться усиленными (а — augmented — усиленный) однополюсными отведениями от конечностей. Принцип регистрации отведений Заключается в том, что дифферентный электрод поочередно накладывают на одну из конечностей: правую руку, левую руку, левую ногу, а провода от остальных двух конечностей объединяются в один индифферентный электрод. При наложении дифферентного электрода на правую руку регистрируется отведение aVR, на левую руку — avL и левую ногу — avF. Внедрение этих отведений в практику значительно расширило возможности электрокардиографии в диагностике сердечно-сосудистых заболеваний. В отведении avR наилучшим образом отражаются изменения правого желудочка и предсердия. Отведения avL и avF незаменимы при определении позиции сердца. Отведение avL имеет важное значение также для диагностики очаговых изменений в базально-боковых отделах левого желудочка, отведение avF — в задней стенке, в частности в диафрагмальной ее части.
В настоящее время обязательна регистрация ЭКГ в 12 отведениях (I, II, III, avR, avL, avF, V 1-6).
Однако в ряде случаев диагностика очаговых изменений по 12 общепринятым отведениям затруднительна. Это побудило ряд исследователей к поиску дополнительных отведений. Так, иногда пользуются регистрацией грудных отведений в аналогичных позициях от более высоких межреберий. Тогда отведения обозначаются так: сверху указывается межреберье, а снизу — позиция грудного электрода (например, V 2 2 . У 2 3 т.д.), или с правой половины грудной КЛеТКИ V 3R —V 7R .
К более широко применяемым дополнительным отведениям относятся двухполюсные грудные отведения по Нэбу. Предложенная им техника регистрации отведений заключается в том, что электрод от правой руки помещается во втором межреберье справа у края грудины, электрод от левой руки — по задней подмышечной линии на уровне проекции верхушки сердца (V 7), электрод от левой ноги — на месте верхушечного толчка (V 4). При установке переключателя отведений на I контакте регистрируется отведение D (dorsalis), на II контакте — A (anterior) и на III контакте I (inferior). Этими отведениями достигается не плоское, а топографическое отображение потенциалов трех поверхностей сердца: задней, передней и нижней.
Ориентировочно отведение D соответствует отведениям V 6-7 и отражает заднюю стенку левого желудочка; отведение А соответствует отведениям V 4—5 и отражает переднюю стенку левого желудочка; отведение I соответствует отведениям У 2-3 и отражает межжелудочковую перегородку и частично переднюю стейку левого желудочка.
По данным В. Нэба, в диагностике очаговых изменений отведение D более чувствительно для заднебоковой стенки, чем отведения III, avF и V 7 . а отведения А и I более чувствительны, чем грудные отведения по Вильсону в диагностике очаговых изменения передней стенки. По данным В. И. Петровского (1961, 1967), отведение D не реагирует на очаговые изменения в диафрагмальной области. При отрицательном зубце Т, который обнаруживается в III отведении в норме и при горизонтальной позиции сердца, наличие положительного зубца Т в отведении D исключает патологию.
По нашим данным, независимо от позиции сердца регистрация отведения D обязательна при наличии отрицательного зубца Т, а также глубокого, даже не уширенного зубца Q в III отведения и отсутствии подобных изменений в avF. Отведение avF отражает преимущественно заднедиафрагмальные отделы левого желудочка, И опадение D — задиебазальные (базально-боковые). Поэтому мел-(И)очшовые изменения в базальных отделах левого желудочка отражаются в отведении D и могут отсутствовать в avF, а сочетание Изменений в отведениях D и avF указывает на более распространимте поражение задней стенки левого желудочка.
Отведение V E (Е — ensiformis — септальное) регистрируется грудное отведение, но при установке дифферентного электрода в области мечевидного отростка. Отведение отражает очаговые изменения в перегородочной области. Им пользуются при нечетких изменениях в отведениях V 1-2 .
Диагностика ограниченных очаговых изменений в базально-боковых отделах левого желудочка, когда процесс не распространился ни переднюю и заднюю стенки, нередко становится невозможной при использовании 12 общепринятых отведений. В этих случаях заслуживает внимания регистрация полусагиттальных отведении по методике Слапак а — Портилла . Поскольку эти отведения являются модификацией отведения D по Нэбу, то индифферентный электрод от левой руки помещается в позицию V 7 . а дифферентный электрод от правой руки перемещается по линии, соединяющей две точки: одна — во втором межреберье слева от грудины, вторая — во втором межреберье по передней подмышечной линии.
ЭКГ регистрируют в следующих позициях:
S 1 — дифферентный электрод во втором межреберье слева от грудины;
S 4 — по передней подмышечной линии на уровне S 1 ;
S 2 и S 3 — на равном расстоянии между двумя крайними точками (между S 1 и S 4).
Переключатель отведений устанавливается на I контакте. Эти отведения регистрируют очаговые изменения в базально-боковых отделах левого желудочка. К сожалению, графика этих отведений в определенной степени зависит от формы грудной клетки и анатомического положения сердца.
В последние два десятилетия в практической электрокардиографии стали применять ортогональные двухполюсные некорригированные и корригированные отведения.
Оси отведений ортогональной электрокардиограммы направлены в трех взаимно перпендикулярных плоскостях: горизонтальной (X), фронтальной (G) и сагиттальной (Z).
Ортогональное двухполюсное некорригированное отведение X образуется двумя электродами: положительным (с левой руки), который помещается в позицию V 6 . и отрицательным (с правой руки) — в позицию V 6R . Отведение Z регистрируется при положении положительного (с левой руки) электрода в позиции V 2 и отрицательного (с правой руки) в позиции V 8R .
Отведение V регистрируется при наложении положительного электрода (с левой руки) на область мечевидного отростка и отрицательного (с правой руки) — во второе межреберье справа у грудины. Наконец, к приведенным отведениям приближается отведение R 0 . которое регистрируется при наложении положительного (с левой руки) электрода в позиции V 7 . отрицательного (с правой руки) — в позиции V1.
Отведения регистрируются в положении переключателя отведений на I контакте.
Ориентировочно отведение X соответствует отведениям I, avL V 5-6 и отражает переднебоковую стейку левого желудочка. Отведениє V соответствует отведениям III и avF и отражает заднюю стенку. Отведение Z соответствует отведению V 2 и отражает меж-желудочковую перегородку. Отведение Ro соответствует отведениям V 6-7 и отражает заднебоковую стенку левого желудочка.
При крупноочаговом инфаркте миокарда, независимо от его локализации, в левом желудочке ортогональные отведения всегда реагируют соответствующей графикой, в то время как при мелкоочаговых поражениях миокарда, особенно в базальных отделах левого желудочка, изменения в этих отведениях часто отсутствуют. В таких случаях используются отведения по Слапаку—Портилла и грудные отведения от более высоких межреберий.
Корригированные ортогональные отведения основаны на строгих физических принципах с учетом эксцентричности и изменчивости сердечного диполя, а потому малочувствительны к индивидуальным особенностям грудной клетки и анатомическому положению сердца.
Для регистрации корригированных ортогональных отведений предложены различные комбинации соединенных между собой через определенные сопротивления электродов.
При наиболее часто применяемых корригированных ортогональных отведениях по Франку электроды размещаются следующим образом: электрод Е — на грудине на уровне между четвертым-пятым межреберьем, электрод М — сзади на уровне электрода Е, электрод А — по левой средней подмышечной линии на уровне электрода Е, электрод С — под углом 45° между электродами А и Е, т. е. посередине линии, соединяющей точки электродов А и Е, электрод F — по правой средней подмышечной линии на уровне электрода Е, электрод Н — на задней поверхности шеи и электрод F — на левой ноге. На правую ногу закладывается заземленный электрод. Таким образом, по системе Франка электроды Е, М, А, С, I размещаются по кругу туловища на уровне прикрепления V ребра к грудине.
В практической медицине корригированные отведения применяются редко.
В литературе приводятся и другие дополнительные отведения: ЗР по Пескодору; Dm, Am, Im, CKR, CKL, CKF по Гуревичу и Крынскому; MCL, и MCL 6 по Марриоту. Однако они не имеют значительных преимуществ перед приведенными выше и в практической медицине не используются.
В настоящее время большое значение придается определению размеров очагового повреждения миокарда неинвазивными методами, что важно как для ближайшего и отдаленного прогноза заболевания, так и для оценки эффективности методов лечения, направленных на ограничение зоны ишемического повреждения. Для этой цели регистрируется электрокардиотопограмма. При этом предложено использовать различное количество прекардиальных отведений. Наибольшее распространение получила система из 35 отведений с пятью горизонтальными рядами от второго до шестого межреберий включительно и семью вертикальными (по правой и левой окологрудинным линиям, середине расстояния между левой окологрудинной и левой срединно-ключичной линиями, по левой срединно-ключичной, передней, средней и задней подмышечным линиям). Запись ЭКГ проводится по Вильсону с использованием грудного электрода. Исходя из представлений о том, что отведения, в которых регистрируются подъемы сегмента S—Т, соответствуют периинфарктной зоне, в качестве показателя размеров зоны ишемического повреждения миокарда P. R. Магоко с соавторами (1971) предложили индекс NST (количество отведений с подъемом сегмента S—Т более 1,5 мм), в качестве показателя тяжести повреждения — частное от деления суммы подъемов S—Т в мм на NST (ST = ΣST/NST). Количество отведений ЭКГ, в которых определялись подъемы сегмента S—Т и изменения желудочкового комплекса но типу QS, изображают с помощью картограммы, где каждое из 35 отведений условно представляется квадратом площадью 1 см2 (Г В. Рябинина, 3. 3. Дорофеева, 1977). Конечно, выражаемую таким образом величину периинфарктной зоны и трансмурального пораження миокарда из-за разной толщины и конфигурации грудной клетки и положения сердца нельзя полностью отождествлять с реальными размерами соответствующих зон повреждения миокарда.
Недостатком метода электрокардиотопограммы является то, что его можно использовать лишь при локализации инфаркта миокарда н области передней и боковой стенок при отсутствии значительных нарушений внутрижелудочковой проводимости (блокады ножек пучка Гиса) и перикардита.
Таким образом, в настоящее время существуют разнообразные системы отведений и отдельные отведения ЭКГ, которые имеют большое диагностическое значение для определения характера и локализации очаговых изменений миокарда. При подозрении на наличие такого поражения обязательна регистрация следующих отведений: трех стандартных, трех усиленных с конечностей по Гольбергеру, шести грудных по Вильсону, трех по Нэбу и трех некорригированных ортогональных.
В неясных случаях, в зависимости от локализации зоны поражения, дополнительно регистрируются отведения V 7-9 . V E . R o . а иногда также S 1 -4 по Слапаку—Портилла, V 3R -6 R и V 1-7 в межреберьях выше и ниже пятого.
Hfpkbxyst jtdtltybz ‘RU d tjgbxtcrjq lbfuyjctbrt jxfujds[ bpvtytybq vbjrfhlf. Yf dct[ ‘tfgf[ hfpdbtbz ‘RU, yfxbyfz c ghbvtytybz D. ‘qytujdtyjv (1903) tht[ rkfccbxtcrb[ (ctfylfhtys[) jtdtltybq, bccktljdfttkb cthtvbkbcm lftm ghfrtbxtcrbv dhfxfv ghjctjq, tjxysq b yfb,jktt byajhvftbdysq vttjl htubcthfwbb ,bjgjttywbfkjd cthltxyjq vsiws. Gjctjzyysq gjbcr yjds[ jgtbvfkmys[ vttjlbr htubcthfwbb ‘ktrthjrfhlbjuhfvvs ghbdtk r pyfxbttkmyjve edtkbxtyb. jtdtltybq, xbckj rjtjhs[ ghjljk;ftt djphfctftm. D jcyjde htubcthfwbb ctfylfhtys[ jtdtltybq ‘RU gjkj;ty thteujkmybr ‘qytujdtyf, euks rjtjhjuj j,hfpe.t thb rjytxyjctb: ghfdfz b ktdfz herb b ktdfz yjuf. Rf;lfz ctjhjyf thteujkmybrf j,hfpett jcm jtdtltybz. Gthdjt jtdtltybt (I) ajhvbhettcz pf cxtt hfpyjctb gjttywbfkjd vt;le ‘ktrthjlfvb, yfkj;tyysvb yf ghfde. b ktde. herb, dtjhjt (II)—vt;le ‘ktrthjlfvb ghfdjq herb b ktdjq yjub, thttmt (III) —vt;le ‘ktrthjlfvb ktdjq herb b ktdjq yjub. Ghb gjvjob ctfylfhtys[ jtdtltybq vj;yj dszdkztm jxfujdst bpvtytybz rfr d gthtlytq (I jtdtltybt), tfr b d pflytq cttyrt (III jtdtltybt
Определение локализации инфаркта миокарда. Топография инфаркта миокарда по ЭКГ
Перед тем как приступить к описанию различных ЭКГ вариантов инфаркта . определяемых различиями в анатомической локализации, уместно вспомнить о том, что вкратце упоминалось в начале этой главы в отношении пораженных зон и коронарного кровообращения.
На рисунке показана схема различных петель QRS при различных локализациях инфаркта в соответствии с применяемой в кардиологической клинике Барселонского университета классификацией. Следует отметить, что электрокардиографические, ангиографические и патологоанатомические исследования показали, что если ЭКГ относительно специфична в предсказании локализации инфаркта, особенно при изолированном инфаркте (т. е. зубец Q в определенных отведениях довольно хорошо коррелирует с патологоанатомическими данными), ее чувствительность довольно низка (патологоанатомический инфаркт часто наблюдается при отсутствии аномального зуба Q на ЭКГ).
В целом чувствительность 12 отведений ЭКГ в диагностике ранее перенесенного инфаркта составляет около 65%, а специфичность варьирует от 80 до 95%. Существуют отдельные критерии, которые обладают малой чувствительностью (менее 20%), но высокой специфичностью. Более того, несмотря на значение ЭКГ в диагностике инфаркта, она неточно определяет его степень. Чувствительность отдельных критериев очень невелика, но возрастает в комбинации с несколькими другими методиками. Как будет вицно из дальнейшего изложения при различных типах инфаркта, ВКГ иногда располагает более чувствительными критериями. Например, переход инфаркта передней стенки на боковую или нижнюю стенку часто остается незамеченным. ВКГ может расширить диагностические возможности, как, например, при сомнительных зубцах Q, и выявить наличие нескольких некротизированных зон.
Врач должен попытаться оценить локализацию инфаркта по ЭКГ, даже несмотря на то, что не всегда имеет место взаимосвязь ЭКГ и патоморфологических изменений. Он также обязан Нижняя стенка является по существу, верхним отделом задней стенки. Инфаркт может быть классифицирован как трансмуральный или нетрансмуральный в зависимости от глубины поражения стенки; верхушечный или базальный в зависимости от высокой или низкой локализации; задний, передний, перегородочный или боковой в зависимости от области поражения стенки.

Инфаркт не всегда ограничивается исключительно перегородочной, передней, задней, нижней или боковой стенкой. Гораздо чаще встречаются различные комбинированные поражения, в целом зависящие от зоны поражения миокарда, что в свою очередь связано с окклюзией коронарной артерии.
Инфаркт обычно захватывает или переднеперегородочную (обычно вследствие окклюзии передней нисходящей коронарной артерии), или нижнезаднюю зону (вследствие окклюзии огибающей и/или правой коронарной артерии) левого желудочка. Боковая стенка сердца может быть повреждена в любой области. Инфаркт может быть более выраженным в той или другой зоне. В любом случае следует помнить о следующих обобщениях:
а) инфаркт обычно не поражает базальную часть передне-боковой перегородочной области;
б) инфаркт самой высокой части и заднебоковой, базальной стенки и/или межжелудочковой перегородки не сопровождается зубцами Q, указывающими на поражение, но может изменять конфигурацию конечной части петли;
в) в 25% случаев инфаркт задней стенки левого желудочка переходит на правый желудочек;
г) нижняя часть базальной половины задней стенки - это зона, которая соответствует классическому инфаркту задней стенки (высокий R в отведении V1, V2), в виде зеркального изображения в отведениях на спине, инфаркт задней стенки обычно не бывает изолированным, а поражает верхушечную часть задней стенки (нижнюю или диафрагмаль-ную).
На ЭКГ проявляется в зависимости от стадии развития. Эта процедура проводится всегда для определения локализации и размера очага некроза. Это надежное исследование, расшифровка которого помогает заметить любые патологические изменения в сердце.
Что такое ЭКГ
Электрокардиограмма - это диагностическая методика, которая фиксирует сбои в функционировании сердца. Процедура проводится с помощью электрокардиографа. Аппарат предоставляет изображение в виде кривой, которое свидетельствует о прохождении электрических импульсов.
Это безопасная диагностическая методика, разрешена для проведения во время беременности и в детском возрасте.
С помощью кардиограммы определяют:
- в каком состоянии структура, способствующая сокращению миокарда;
- частоту сокращений сердца и его ритм;
- работу проводящих путей;
- оценивают качество снабжения сердечной мышцы через коронарные сосуды;
- выявляют наличие рубцов;
- патологии сердца.
Для более точной информации о состоянии органа могут использовать суточное мониторирование, ЭКГ с нагрузкой, чрезпищеводное ЭКГ. Благодаря этим процедурам можно своевременно обнаружить развитие патологических процессов.


